Samenvatting #
Sinds 2 jaar biedt de SDU met haar weke delen chirurgieteam voor geselecteerde ingrepen en patiënten fast-tracking aan. Fast-tracking komt uit de medische zorg en is een versneld zorgtraject, waarbij zorg die traditioneel achter elkaar wordt gegeven, nu naast elkaar (overlappend of geheel in parallel) wordt gegeven, waarbij de verblijfsduur in het (dier)ziekenhuis aanmerkelijk wordt verkort.
Voor meer informatie over weke delen chirurgie, lees: chirurgie weke delen: SDU
Tot op heden worden de thoracotomie en de adrenalectomie ingrepen met fast-tracking aangeboden, voornamelijk voor de hond.
Bij klinieken zonder fast-tracking, worden patiënten na bovenstaande ingrepen doorgaans nog zeker 24-48 uur opgenomen, voordat ze naar huis mogen.
Met, door de SDU aangeboden, fast-tracking wordt effectief een kostbaar – ook voor de Nederlandse avond en nacht spoedzorg belastend- natraject in vooraf geselecteerde patiënten voorkomen, zonder verlies aan comfort voor de patiënt. Ook de eigenaren zijn enthousiast over het met goede instructies laten herstellen van hun huisdier thuis in de vertrouwde omgeving, in plaats van nog meerdere dagen opname op een intensive care of verpleegafdeling.
De casus #
Teun, de gecastreerde Labrador retriever reu van 3 jaar oud werd aangeboden voor een CT-scan en aansluitend standaard rechtszijdige laterale thoracotomie. Op basis van het verhaal werd Teun verdacht van een lokaal ontstekingsproces in de rechter thorax helft en na pre-anaesthetische evaluatie door de anesthesioloog werd Teun in overleg met de eigenaren geschikt bevonden voor de bovengenoemde fast-tracking procedure.
Behandelend arts #
Patiënt #
Teun, Labrador retriever reu, gecastreerd van bijna 4 jaar oud, 27,4 kg.
Anamnese #
Na een eerder stoktrauma 3 maanden geleden, vertoonde Teun sinds 1,5 week kortdurend milde koorts (39.5 graden Celsius) met wat lusteloosheid. Ook viel op dat Teun niet meer graag de auto uit sprong. Met een orale therapie van een NSAID en amoxicilline/clavulaanzuur was de koorts wel snel weg, maar bleven de andere problemen aanwezig. Daarnaast vertoonde Teun een progressief toegenomen oppervlakkige en versnelde costale ademhaling met een ademfrequentie van inmiddels 50/min. Op basis van de anamnese en klinische verschijnselen werd een corpus alienum in de thorax vermoed.
Teun werd op de pre-anaesthetische poli gezien door onze anesthesioloog, om de anesthesiologische benadering(en) te bepalen en in te schatten of Teun voor fast-tracking in aanmerking kwam.
Beeldvorming #
Thoraxfoto’s gaven een beeld van een lokaal wat verdikt mediast met een geringe hoeveelheid pleurale vloeistof en wat alveolaire sluiering van het ventrale deel van de rechter, middelste en cranioventrale deel van de rechter caudale longkwab. Op basis van thoraxfoto’s werd een corpus alienum/inflammatoir proces vermoed in het mediast of in de ventrale middelste rechter of cranioventrale rechter caudale longkwab.
De CT-scan en gerichte echografische evaluatie van de rechter thoraxwand brachten een focale pneumonie, pleuritis en pericarditis aannemelijk gemaakt, welke gezien de presentatie en anamnese passend was voor een corpus alienum.
Het postcontrast transversaal CT-beeld en dorsale MPR in long en weke delen setting toont de gelokaliseerde pleurale effusie t.h.v. ventrale periferie van rechter middelste en caudale longkwabben met een focaal alveolair infiltraat in de periferie van deze longkwabben. Veranderingen passen bij een focale pleuropneumonie mogelijk veroorzaakt door een corpus alienum.
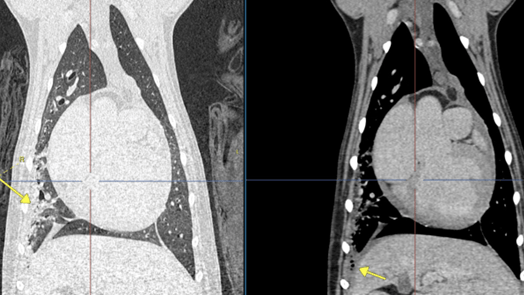
Bevindingen #
Op de pre-anaesthetische poli werd een alerte, maar (te) ingetogen Labrador gezien met een BCS van 5/9 met een sterk verhoogde costale ademfrequentie.
In de anamnese kwam een recent sterk teruggelopen uithoudingsvermogen en daarop aangepast bewegingsregime naar voren. Teun vertoonde geen reverse sneezing en hoestte niet. Er waren geen andere systemische co-morbiditeiten zoals epilepsie of syncopes en Teun was niet bekend met allergieën of overgevoeligheid op bepaalde medicatie.
In het algemeen klinisch onderzoek bleek de pols krachtig met nog vlotte daling van de polsfrequentie naar 64 na stress ge-induceerde stijging tot 94 slagen per min; dit ten teken van nog voldoende cardiale reservecapaciteit.
De auscultatie van de thorax gaf wat verminderde longeluiden ventraal en reine harttonen.
Er waren geen ronchi op de trachea en geen hoestreflex op te wekken met compressie.
Percussie van de thorax gaf geen duidelijk horizontale dempingslijn, maar wel wat meer demping ventraal ter hoogte van de 4-5 ICR rechts. Er was met en na percussie wederom geen hoestreflex op te wekken.
Teun werd ingeschaald als een ASA 3 patiënt vanwege de verminderde inspanningstolerantie en tachypneu.
Diagnose #
Op basis van de anamnese, klinische presentatie en aanvullende medische beeldvorming middels een CT-scan met contrast, aangevuld met echo thorax werd een lokale pleuritis, pericarditis en geringe liquorthorax met een geringe hoeveelheid vocht in het lokaal iets verdikte vastgesteld. Hoewel een corpus alienum zelf niet in beeld werd gebracht, werd deze wel sterk vermoed.
Behandeling & therapie #
Anesthesiologische en intensive care overwegingen
Vanuit anesthesiologisch oogpunt worden er andere eisen gesteld wat betreft de anesthesiologische doelstellingen aan diagnostische medische beeldvorming in vergelijking met invasieve chirurgie.
Voor medische beeldvorming middels een CT-scan en daarna een echo thorax werd Teun geanestheseerd op een laag medetomidine met butorfanol premedicatie, gevold door propofol inductie en isofluraan in zuurstof/lucht.
Deze anesthesiebenadering voor het diagnostische gedeelte van de behandeling werd bewust gekozen, vanwege de gunstige eigenschappen voor het door de kliniek transporteren van een geanestheseerde patiënt (van de CT naar de echo naar de voorbereiding) en een veel vlottere en goede kwaliteit recovery, mocht blijken dat chirurgie niet aan de orde zou zijn.
De ademhaling werd vanaf inductie overgenomen om een CT thorax met apneu te vergemakkelijken. Als beademingsstrategie werd druk gestuurde IPPV met 4 hPa Positive End Expiratory Pressure (PEEP) gekozen. Een lage Positive Inspiratory Pressure (PiP) van 9 hPa samen met PEEP maakte het mogelijk een goede oxygenatie te behouden met een laag TV, waarmee op haar beurt weer verspreiding van mogelijk geïnfecteerde inhoud tussen long lobben werd tegengegaan.
Chirurgische indicatie:
Op basis van anamnese, klinisch onderzoek en diagnostische beeldvorming middels CT met contrast aangevuld met echo thorax werd besloten tot een exploratieve thoracotomie rechts in de 5-de ICR.
Fast-tracking kandidatuur:
Op basis van de zeer gelocaliseerde intra thoracale veranderingen werd Teun door onze anesthesioloog als geschikte kandidaat voor Fast-Tracking beoordeeld.
Voorbereidingen voor Invasieve thoracotomie met fast-tracking
Tijdens chirurgische voorbereiding in linker zijligging met dezelfde beademingsinstellingen op de voorbereiding, werd de anesthesiebenadering in dezelfde procedure omgezet naar een anesthesiebenadering geschikt voor invasieve thoraxchirurgie.
Hiertoe werd de alfa-2 gebaseerde anesthesie omgezet naar een opiaat gebaseerde anesthesiebenadering, door een getimede toediening van een anticholinergicum (atropine) intramusculair, tijdelijk verhogen van de isofluraan gift, gevolgd door antagoneren van de medetomidine met 1500 ug atipamezole IV en nog eens 1000 ug atipamezole IM. Nadat op basis van de NIBP en het ECG te zien was, dat de atipamezole en atropine begonnen te werken, werd Teun opgeladen met lidocaïne 1,5 mg/kg en fentanyl, deze laatste gefractioneerd toegediend naar totaal 10 ug/kg Fentanyl op geleide van de hartfrequentie. Hierbij werd op het ECG bevestigd, dat Atrio-Ventriculaire geleidingsstoornissen uitbleven en dat het sinusritme tussen de 88 en 110 bleef.
De gemiddelde bloeddruk (NIBP) daalde zoals verwacht van 118 mmHg naar 86 mmHg, wat geheel passend en naar tevredenheid is voor de gekozen anesthesiebenadering.
Na succesvolle conversie van alfa-2 naar opiaatanesthesie, werd een intra-arteriële 18 G katheter met flowswitch geplaatst in de linker A. dorsalis pedis voor continue bloeddrukbewaking en de mogelijkheid op ieder moment tijdens of na de chirurgie arterieel bloed te kunnen samplen.
Een urinekatheter werd geplaats en gefixeerd, waarna deze aangesloten werd op een urinezak, voor het monitoren van urineproductie en het tijdens en na de ingreep kunnen monitoren van de vochtbalans.
Na transport naar de operatiekamer en aansluiten aan het anesthesiesysteem en alle (invasieve) monitoring, werd dezelfde ondersteunende zorg wat betreft de gaswisseling voortgezet. Een Mistral air deken onder Teun, maakte het mogelijk om na steriel afdekken de thermoregulatie goed te ondersteunen.
Vanwege fast-tracking werd ook het per- en postoperatief sensibel blok gemaximaliseerd, door:
- Fentanyl loading en CRI hoog, afbouwend zodra mogelijk
- Lidocaïne loading (2 x 1,5 mg/kg) en CRI
- Ketamine loading en CRI hoog, afbouwend zodra mogelijk
- Een combinatie van 3 locoregionale technieken, te weten:
- Intercostaal blok Th 4-8 met in totaal 9 mg levobupivacaïne en 15 mg lidocaïne
- Incisioneel blok spierlagen en subcutis bij sluiten met in totaal 9 mg levobupivacaïne en 10 mg lidocaïne
- Intrapleuraal blok via geplaatste thoraxdrain postoperatief elke 4 uur (met afzuigen drain elke 2 uur voor detectie van lucht en vochtproductie) met 20 ml injectaat welke bevatte:
- 18 mg levobupivacaïne en
- 10 mg lidocaïne
- Buprenorfine 10 ug/kg postoperatie
- Fentanyl pleister
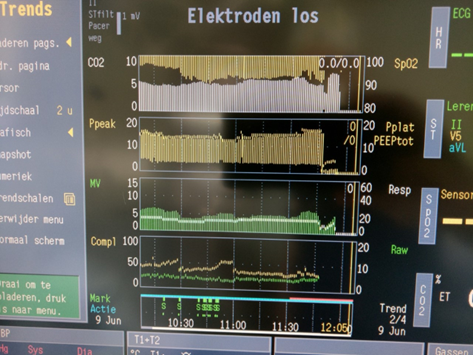
Verloop anesthesie en chirurgie inclusief intensieve zorg recovery:
Behoudens een korte periode van PVC’s tijdens tractie aan het pericard voor de partiële subphrenicale pericardectomie verliep de anesthesie naar volle tevredenheid met vitale parameters ruim in de comfortzone. Naast de pericardectomie, is ook het caudale mediast inclusief het ligamentum sternopericardiale volledig verwijderd. Bloedverlies tijdens de operatie was minder dan 1 ml/kg.
Een tijdelijke thoraxdrain werd geplaatst en de thorax werd lege artis gesloten en ontlucht via de thoraxdrain. Na de eerste pleurale analgesie-gift met Teun in rechter zijligging werd een thoraxverband aangelegd.
Door goede ondersteuning van de thermoregulatie, was de lichaamstemperatuur aan het einde van de operatie al weer van 35.8 naar 36.7 graden gestegen.
Teun pakte de ademhaling meteen weer op met een maximum ET CO2 van 6.8 kPa, welke binnen 10 minuten naar 6.2 kPa was gezakt. Spontane ademhaling [12-28 ademteugen/min] met een SpO2 van 93% op een FIO2 van 0.21 via het anesthesiesysteem voorspelde al, dat Teun ook na extubatie in recovery op buitenlucht zijn saturatie goed op peil zou kunnen houden.
Teun kon vlot geëxtubeerd worden en warmde gedurende de 2 uur daarna op naar 38.3 graden Celsius.
Zoals verwacht was zuurstofsuppletie niet nodig om de SPO2 > 95% te houden. De ademhaling was costa-abdominaal en tussen de 18-24 /min.
De thoraxdrain vertoonde weinig productie (30 ml over 2 uur, waarvan 20 ml pleurale analgesie injectaat) en werd na 4 uur verwijderd, waarbij vlak voor verwijdering de tweede pleurale analgesiegift van 20 ml injectaat werd gegeven.
8 uur na binnenkomst op de kliniek kon Teun voorzichtig lopend de kliniek verlaten.
Als vochtbalans was er aan CT contrast, infuus en lokale anesthesie 794 ml toegediend en totaal aan thoraxtransudaat (30 ml), urineproductie (550 ml), en thoraxvocht postoperatief (41 ml), totaal 621 ml uitgegaan. De netto vochtbalans bedroeg dus +173 ml (6.3 ml/kg), wat bij dergelijk invasieve chirurgie als zeer netjes mag worden beschouwd.
Bij het gebruik van locoregionale anesthesie moet de cumulatieve dosering van lokaal anesthetica in de gaten gehouden worden. Bij Teun bedroeg de totale cumulatieve dosering (over 8 uur) van lokaal anesthetica:
Lidocaïne: cumulatief 10,63 mg/kg over 8 uur
[dosering van 11 mg/kg IV als bolus is echt toxisch; 4-6 mg/kg IV als bolus wordt als bovengrens gehanteerd]
Lidocaïne IV: 3 mg/kg loading [over 45 minuten) en 3 mg/kg/uur CRI gedurende 2 uur.
Lidocaïne intrapleuraal: 0,73 mg/kg over 2 giften met 4 uur tussentijd
Lidocaïne in weefsel: 0,9 mg/kg
Levo-bupivacaïne: cumulatief 1,8 mg/kg over 8 uur
[dosering van 3-5 mg/kg IV als bolus is echt toxisch; 1,5-2 mg/kg per toediening in plaatsen met snelle absorptie zoals pleuraal wordt als bovengrens gehanteerd]
Levobupivacaïne intrapleuraal 1,2 mg/kg over 2 giften met 4 uur tussentijd
Levobupivacaïne in weefsel 0,66 mg/kg
Postoperatieve fase:
Postoperatieve pijnstilling bedroeg carprofen 4 mg/kg 1 dd PO, samen een fentanyl pleister.
De eerste dag postoperatief wilde Teun de rechter voorpoot nog niet heel ver naar voren plaatsen, maar vanaf dag 2 liep Teun weer als vanouds en kon de pijnstilling met alleen carprofen 4 mg/kg toe.
Uit de histologie kwam wat amorfe kristallijne materie (zand?), mogelijk met iets plantaardig materiaal, omgeven door plasmalymfoidaal weefsel. Dus een corpus alienum lijkt hiermee bevestigd.

Conclusie #
Een thoracotomie is een zware invasieve operatie en ook bij honden bestaat de nazorg doorgaans uit meerdere dagen opname, waarvan de eerste 1-2 dagen op een intensive care afdeling. Bij de SDU met een zeer ervaren team van Europees erkende specialisten medische beeldvorming, chirurgie en anesthesiologie, zijn we 2 jaar geleden begonnen om deze ingreep zo weefselvriendelijk mogelijk uit te voeren met optimale intra-operatieve (loco-regionale) anti-nociceptieve therapie en een vooruitgeschoven intensieve zorg. Hiermee wordt bedoeld dat al voor, maar nadrukkelijk ook tijdens en meteen na de anesthesieprocedure intensieve ondersteunende medische zorg wordt gegeven onder begeleiding van de EBVS-erkende specialist anesthesiologie en pijn management. Hiermee wordt het in geselecteerde gevallen mogelijk de patiënt nog op de operatiedag bij de eigenaar thuis te krijgen met goed comfort. Uiteraard behoort een intensieve follow-up van de patiënt, mede in overleg met de verwijzend dierenarts tot de standaard.
Update april 2022, inmiddels is Teun weer helemaal de oude en houdt zichzelf in goede conditie tijdens de behendigheidstraining.